Noodzakelijk om onderliggend wondweefsel te genezen.
Het woord debridement komt van het Franse ‘débridement’, wat ‘een blokkade verwijderen’ betekent. Debridement in de wondzorg betekent: het verwijderen van dood (necrotisch) en verontreinigd weefsel in een wond [1]. Het is dus een belangrijk onderdeel van wondbedvoorbereiding. In dit artikel worden de positieve effecten van wonddebridement op de wondgenezing gepresenteerd. Ook worden verschillende debridement-technieken besproken en wanneer deze technieken worden gebruikt.
Regelmatig debridement stimuleert wondgenezing
Debridement verbetert de weefselgranulatie (nieuw weefsel en nieuwe bloedvaten tijdens het genezingsproces) en wondsluiting. Gedebrideerde wonden hebben een veel betere genezing dan wonden met necrotisch weefsel (dood weefsel) [2].
Door chronische wonden zodanig te debrideren dat gezond weefsel bloot komt te liggen, komt de wond weer in een acute genezingsfase, wat betekent dat er meer groeifactoren, macrofagen en keratinocyten naar het wondbed bewegen [2].
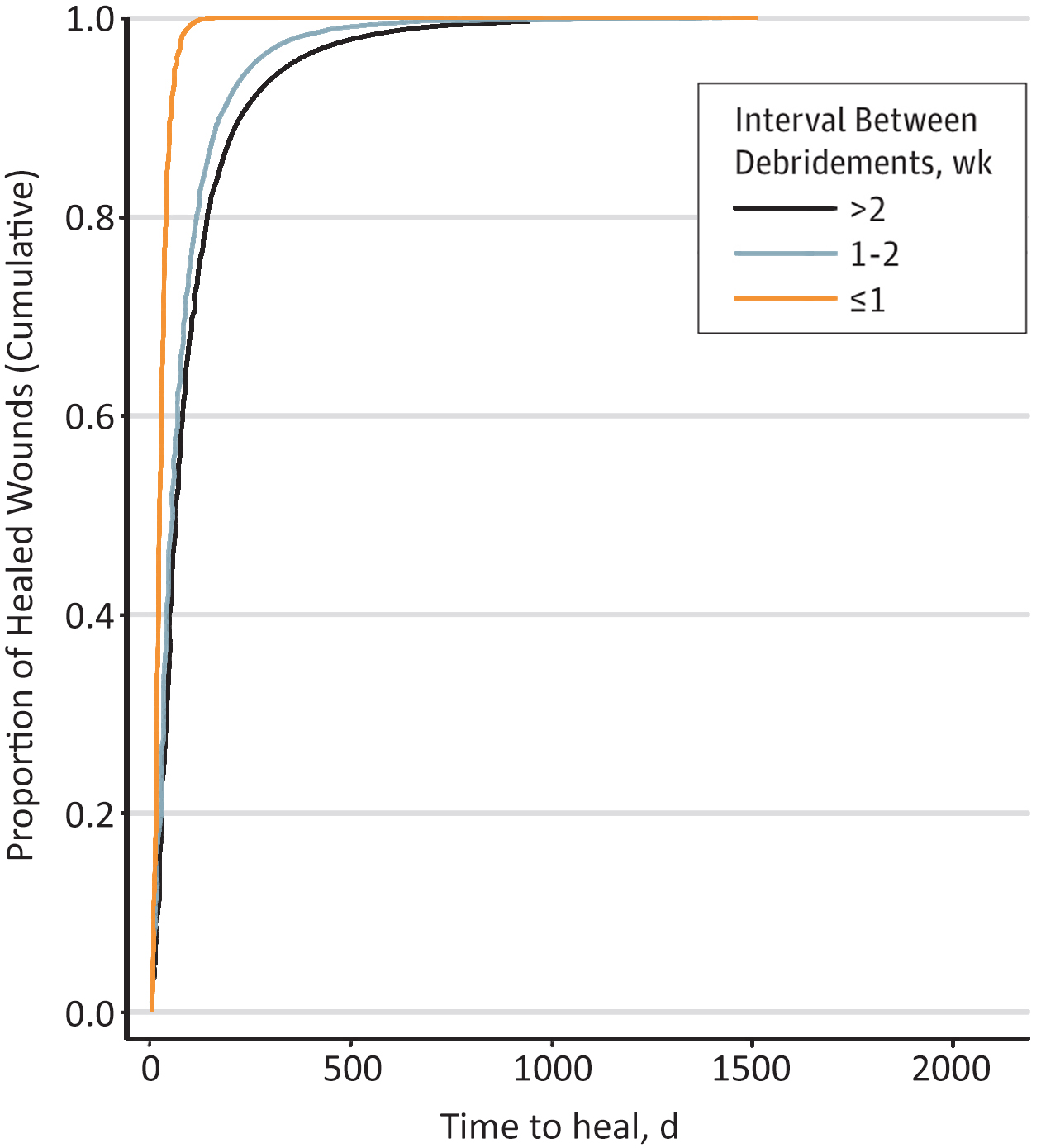
Grafiek 1: Kortere intervallen tussen debridement van diabetische voetulcera verbeteren de tijd tot genezing. [2]
Als er vaker dan 1 x per week gedebrideerd wordt (oranje lijn) genezen wonden sneller. Wonden genezen langzamer als er minder dan 1x per 2 weken gedebrideerd wordt (zwarte lijn). [2]
Hoe belangrijk is wonddebridement?
De genezing verliep significant sneller bij wonden die meer dan eens per week werden gedebrideerd, zoals blijkt uit een studie van meer dan 154.644 patiënten [2]. Wonden die minder dan eens per twee weken werden gedebrideerd, hadden daarentegen een kleinere kans op genezing, en meer dan 70% van de wonden had meer dan 98 dagen nodig om te genezen.
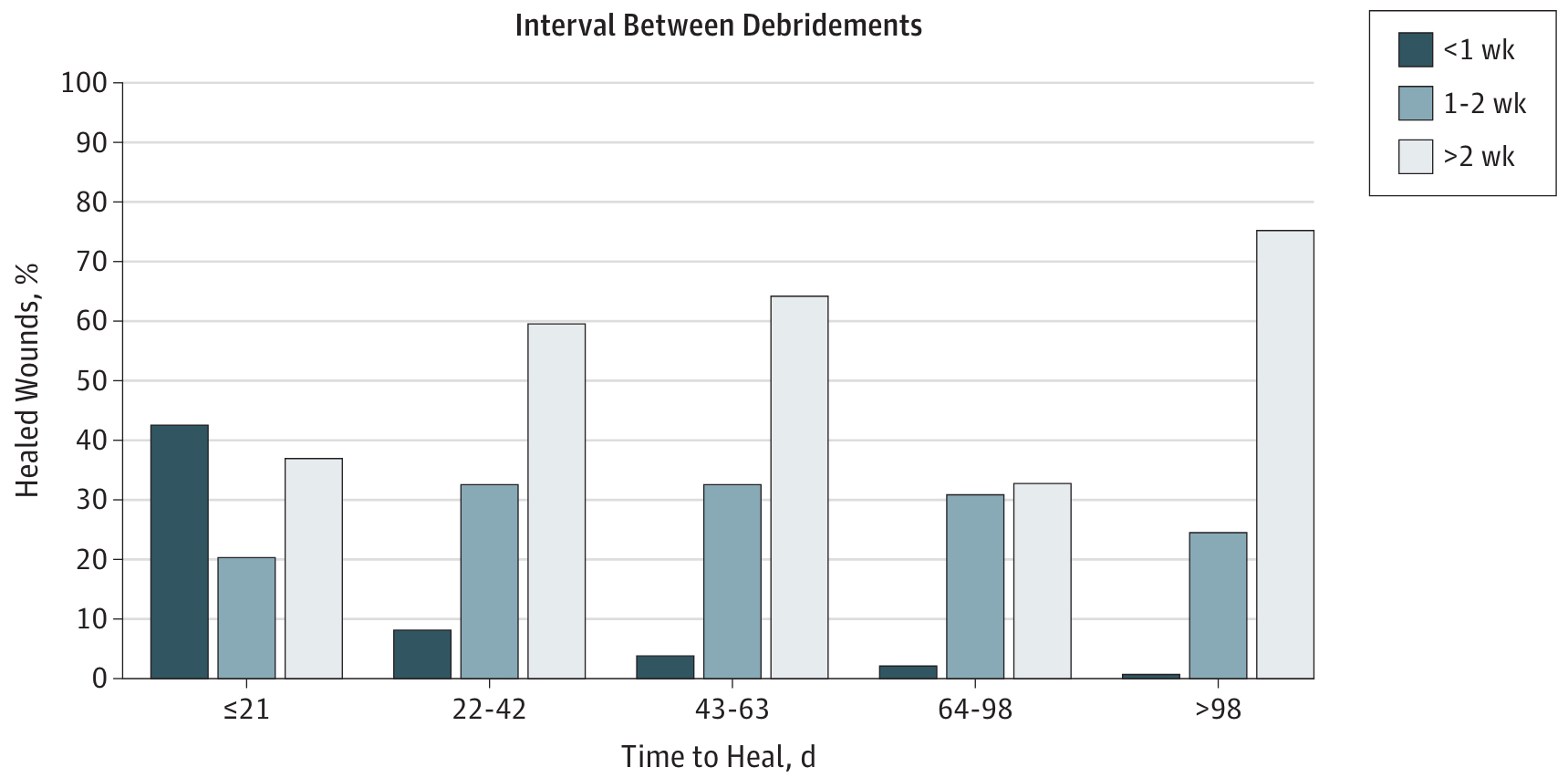
Grafiek 2: Associatie tussen percentages van genezen wonden en tijd tot genezing. [2]
‘Wonden met een debridement-interval van 1 week of minder genazen significant sneller’ [2]
De gekozen methode van debridement moet effectief zijn in het verwijderen van necrotisch weefsel en in het voorkomen van de hergroei van biofilm [1] (de structuur die bacteriën beschermt en ze bindt aan het wondoppervlak [3]).
Het is van het grootste belang dat wondverpleegkundigen vertrouwd zijn met debridement en ze hun vaardigheden oefenen. Wanneer de zorg niet door een opgeleide wondverzorger wordt verleend, moeten patiënten worden doorverwezen naar een gecertificeerde wondzorgspecialist.
Verschillende technieken van debridement
Veelgebruikte debridement-technieken
Mechanisch debridement
Bij de techniek van mechanisch debridement werd vroeger een nat gaasje op de wond gelegd. Het gaas droogt terwijl het op de wond ligt, en kleeft aan het vocht van de wond. Het gaas wordt vervolgens verwijderd, samen met het necrotisch weefsel dat de wond bedekt. Dit wordt de ‘nat-droog’-methode genoemd. Deze methode wordt nog steeds gebruikt, maar kan pijn en bloedingen veroorzaken. De materialen zijn gemakkelijk verkrijgbaar, en de behandeling is eenvoudig. [1]
Een nieuwere methode is het gebruik van microvezel-doekjes. Dood weefsel wordt van het wondbed gelicht doordat het vastkleeft aan de vezels in het kompres. Dit veroorzaakt minder pijn op het wondbed dan de ‘nat-droog’-techniek omdat je bij deze techniek niet wacht tot dat het gaasje indroogt voordat het dode weefsel verwijderd wordt.
Mechanisch debridement werkt goed op wonden die kwetsbaar en pijnlijk zijn en gemakkelijk bloeden, zoals brandwonden, veneuze beenulcera (ulcus cruris venosum) en arteriële beenulcera (ulcus cruris arteriosum).
Scherp debridement
Scherp debridement is het proces waarbij een curette, scalpel of schaar wordt gebruikt om necrotisch weefsel op de wond en eelt rond de wond te verwijderen [1]. Deze techniek werkt vaak doeltreffend en wordt vaak ingezet bij diabetische voet ulcera, en wonden met droog, hard weefsel en eelt. Het wordt meestal uitgevoerd door een wondzorgspecialist.
Het verwijderen van eelt bevordert genezing. De harde huid zet druk op het onderliggende weefsel en veroorzaakt ontstekingen. Gerolde wondranden moeten gestimuleerd worden voor goede epithelialisatie (groei van beschermend weefsel om de wond af te dekken). Debridement van de wondranden en het eelt, zal epithelialisatie en wondsluiting bevorderen. [4]
Diabetespatiënten en mensen met een diabetisch voetulcus in de voorgeschiedenis moeten door een wondverzorger worden gezien, zelfs nadat hun wond genezen is. Het regulier uitvoeren van een voetverzorgingsonderzoek bij mensen met een geschiedenis van ulcera, helpt het ontstaan van nieuwe ulcera voorkomen [5]. Eelt en likdoorns moeten verwijderd en in de gaten gehouden worden, aangezien de patiënt door het verlies van beschermende sensatie (neuropathie) risico loopt op nieuwe wonden.
Autolytisch debridement
Autolytisch debridement maakt gebruik van wondvocht en de lichaamseigen genezingseigenschappen om de wond te debrideren. Autolytische verbanden zorgen voor een vochtig wondmilieu, verzachten de necrose en verminderen het aantal bacterieën. De verbanden kunnen al dan niet antimicrobiële eigenschappen bevatten [1].
Voorbeelden van autolytische debridementverbanden zijn hydrovezels die in een gelachtige textuur veranderen wanneer ze in contact komen met wondvocht. Hydrocolloïden, hydrogels, en sterk absorberende verbanden hebben ook autolytische eigenschappen [1].
Deze vorm van debridement werkt het beste bij wonden die geen ongecontroleerde infectie hebben, omdat infecties kunnen verergeren door het warme, vochtige wondgebied.
Enzymatisch debridement
Enzymen zijn stoffen die chemische processen versnellen (zoals het afbreken van eiwitten, in het geval van wonden) en het makkelijker maken om dood weefsel te verwijderen [1]. Enzymatisch debridement is de laatste jaren sterk verbeterd. Er zijn vele soorten enzymen beschikbaar, waaronder dierlijke enzymen (krill), plantaardige enzymen (papaya, ananas) [1] en bacteriële enzymen (collagenase) om er maar een paar te noemen [6].
Enzymatisch debridement is toe te passen bij vele soorten wonden door de antimicrobiële eigenschappen en het losmaken van necrose. Voor wonden met veel viezigheid, necrotisch weefsel en vocht, kan enzymatisch debridement een goede optie zijn.
Biochirurgisch debridement
De afscheiding van larven of maden heeft antimicrobiële eigenschappen. De werking van de madentherapie is drieledig: debridement, antibacteriële werking en stimulering van de genezing. Door hun snelle werking is het een kosteneffectieve behandeling. Een groot voordeel is dat de larven necrotisch weefsel van gezond weefsel kunnen scheiden, wat later chirurgisch debridement vergemakkelijkt [4].
Een gerandomiseerde gecontroleerde studie (een behandelingsgroep en een controlegroep) onderzocht larventherapie voor het debridement van veneuze beenulcera [7]. In gevallen waarin patiënten meldden dat de behandeling oncomfortabel was of ze pijn ondervonden, verbeterde de larventherapie wel het uiterlijk van de wond. Als de pijnbestrijding goed wordt geregeld, de patiënt goed wordt voorgelicht en de behandeling goed wordt uitgevoerd, kan debridement met larven zeer gunstig zijn.
Chirurgisch debridement
Chirurgisch debridement is het proces waarbij ongewenst dood weefsel chirurgisch wordt verwijderd en er zelfs in gezond weefsel wordt gesneden. Tijdens chirurgisch debridement kan een wond worden gesloten door primaire (met hechtingen) of secundaire (granulatie en epithelialisatie) genezing.
Door in gezond weefsel te snijden, wordt de wond aangezet tot genezing. Macrofagen, fibroblasten, keratinocyten, neutrofielen en leukocyten stromen naar het wondbed. Wonden die baat kunnen hebben bij chirurgisch debridement zijn onder meer stagnerende decubituswonden in fase 3 of 4, een diabetische voetulcer, brandwonden en andere necrotische wonden. Chirurgisch debridement kan effectief en snel beslag, necrose, eschar en vuil verwijderen [1]. Wanneer dood weefsel levensbedreigend wordt voor de patiënt, is dit een essentiële procedure. Voorzichtigheid is echter geboden bij patiënten met veel risicofactoren voor een vertraagde wondgenezing, aangezien de wond groter zal worden door chirurgisch debridement.
Debridement-technieken gebaseerd op nieuwere technologieën
Wondspoelsystemen
Jet lavage is een debridement-methode waarbij een vloeistof wordt gebruikt en druk op het wondbed worden uitgeoefend om necrotisch weefsel te verwijderen. Deze methode is doeltreffend en nauwkeurig [1]. Bij gebruik van een antimicrobiële vloeistof worden tevens micro-organismen vernietigd.
Verspreiding van deeltjes in de lucht, als gevolg van de kracht van de vloeistof, kan leiden tot besmetting van het behandelgebied of een ander deel van het lichaam. Het is daarom belangrijk de omgeving voor te bereiden om besmetting te voorkomen. De kosteneffectiviteit van wondspoelsystemen houdt verband met kortere ziekenhuisverblijven, dankzij de nauwkeurige en snelle verwijdering van infectie veroorzakende micro-organismen [1]. Er zijn een specifieke opleiding en apparatuur nodig om deze behandeling uit te voeren.
Ultrasoon debridement
Ultrasoon debridement is het sturen van geluidsgolven naar het wondoppervlak, waardoor de biofilm wordt afgebroken en de microcirculatie en granulatie toenemen [4].
De gebruiker heeft een speciale opleiding en gespecialiseerde apparatuur nodig om deze behandeling uit te voeren. Deze ultrasoon-technologie wordt gebruikt in de meer gespecialiseerde medische omgeving en andere toepassingen in de gezondheidszorg, niet alleen in wondzorg. Dat maakt het voor een wondzorgcentrum of grotere ziekenhuizen rendabel om ultrasone apparatuur te integreren in hun behandelplannen.
Debridement is een belangrijk onderdeel van wondvoorbereiding
Adequate wondreiniging en debridement vormen de basis voor het beste resultaat van wondgenezing. Debridement speelt ook een zeer belangrijke rol bij de voorbereiding van de wond op geavanceerde wondgenezingstherapieën, zoals hyperbare zuurstoftherapie, negatieve druk wondtherapie (vacuümtherapie, vacuüm afsluiten van een wond), huidtransplantaten of koud plasmatherapie. Het is essentieel dat het wondbed schoon en gezond wordt gehouden en regelmatig wordt gedebrideerd, aangezien dit direct verband houdt met het vermogen van de wond om te genezen.
Wat is jouw ervaring met debridement en hoe beïnvloedt het volgens jou de resultaten van wondgenezing in jouw wondverzorgingspraktijk? Plaats een reactie hieronder.
Nieuwe blogs worden vermeld in onze nieuwsbrief. Hieronder kun je je inschrijven.
Referenties:
[1] R. Strohal, J. Apelqvist en J. Dissemond. EWMA Document: Debridement, Journal of wound care, vol. 22, nr. Suppl. 1, pp. S1-S52, 2013.
[2] J. R. Wilcox, M. J. Carter en S. Covington. Frequency of debridements and time to heal: A retrospective cohort study of 312744 wounds, JAMA Dermatology, pp. E1-E9, 2013.
[3] Britannica. www.britannica.com, The Editors of encyclopedia Britannica, 05 Feb 2009. [Online]. Available: https://www.britannica.com/science/biofilm. [Geopend 23 June 2021].
[4] C. Murphy, L. Atkin, T. Swanson, M. Tachi en Y. Tan. International Consensus document. Defying hard-to-heal wounds with an early antibiobilm intervention strategy, Journal of woundcare, vol. Suppl IIIb, nr. 29, pp. 1-28, 2020.
[5] S. Khuraibet. Managing the diabetic foot ulcer [Webinar], Urgo Medical, Qatar, 2020.
[6] B. V. Patry J. Enzymatic debridement with collagenase in wounds and ulcers: a systematc review and meta-analysis., International wound journal, nr. 14, pp. 1055-1065, 2017.
[7] E. Mudge, P. Price, N. Walkley en K. G. Harding. A randomised control trial of larval therapy for the debridement of leg ulcers: results of a multicenter, randomised, controlled, open, obsesrver blind, parallel group study., Wound repair and Regeration, nr. 22, pp. 43-51, 2014.
Deze artikelen zijn geïnterpreteerd door mensen van Plasmacure B.V.. Vragen naar aanleiding van deze blog worden door onze wonddeskundigen beantwoord. Mail naar blog@plasmacure.nl



Reageren